Ce virus appartient à la famille des Paramyxoviridae, genre Rubulavirus. Il est antigéniquement apparenté aux virus parainfluenza mais son pouvoir pathogène est tout à fait différent; puisqu'il donne une infection généralisée à incubation longue et témoigne d'un tropisme extra-respiratoire pour le système glandulaire et le système nerveux central.
Avant la vaccination, de petites épidémies survenaient en hiver et au printemps dans les collectivités d’enfants de 2 à 7 ans. Toutefois, l’infection n’est pas exceptionnelle chez l’adulte. On voit une réduction importante des infections depuis la vaccination. La transmission se fait essentiellement par voie aérienne par l’intermédiaire des gouttelettes de salive.
1. PHYSIOPATHOLOGIE ET MANIFESTATIONS CLINIQUES
Il y a d'abord une phase de multiplication virale dans la muqueuse respiratoire et cela habituellement sans signes cliniques, contrairement aux virus influenza et parainfluenza. Puis le virus passe dans le sang et par virémie diffuse à tout l'organisme (on le retrouve dans les urines), toujours sans signes cliniques. C'est après une incubation longue, de 21 jours en moyenne, qu'apparaît la parotidite uni ou bilatérale, signe habituel de l'infection à virus ourlien. Mais les glandes salivaires ne sont pas les seuls organes cibles. Le virus ourlien est capable de donner une pancréatite, une orchite chez l'adulte jeune, une méningite lymphocytaire, voire exceptionnellement une encéphalite.
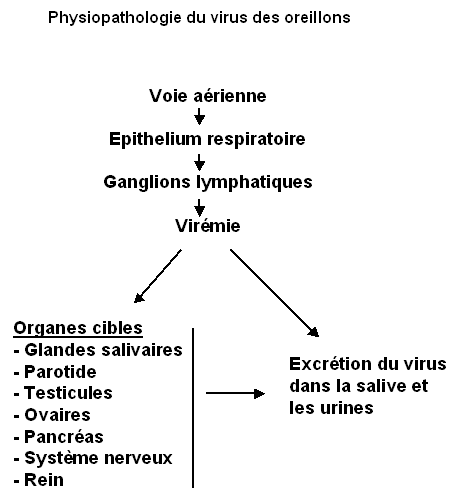
Ces manifestations sont diversement associées. La parotidite n'est pas constante. Il existe des méningites ourliennes isolées sans autres signes. Il faut donc y penser devant une méningite lymphocytaire.
Virus des oreillons, coxsackie, ECHOvirus et VIH sont les principales causes de méningites lymphocytaires aiguës virales, les causes bactériennes étant listeria, Brucella et la tuberculose.
Un tiers des infections à virus ourlien sont inapparentes.
Les oreillons chez la femme enceinte n'entraînent pas de malformations de l'embryon mais ils peuvent aboutir, en début de grossesse, à un avortement.
2. DIAGNOSTIC VIROLOGIQUE
De façon non spécifique, une élévation de l’amylasémie est notée dans 80 à 90% des parotidites ourliennes. Elle se normalise en quelques semaines.
Quand on souhaite un diagnostic virologique, l’infection peut être recherchée au stade précoce par recherche d’antigène viral dans le nasopharynx par immunofluorescence. On peut également rechercher le virus par isolement à partir de la salive, mais aussi à partir des urines et, dans les formes méningées, à partir du L.C.R. Le virus se multiplie en culture donnant des syncytiums avec inclusions cytoplasmiques et une hémadsorption.
Le sérodiagnostic pourrait être fait par SN, FC ou IHA ou surtout par ELISA. La méthode de choix consiste à rechercher les IgM spécifiques en ELISA de préférence en immunocapture. Elles apparaissent entre le 1er et le 3ème jour de la parotidite et sont toujours présentes dès le premier jour de la méningite. La présence d’IgG en ELISA, en l’absence d’IgM, montre que le sujet a déjà été infecté dans ses antécédents.
3. TRAITEMENT
Le traitement de l’infection ourlienne est généralement symptomatique.
Il existe un vaccin vivant atténué, injectable. On peut l'associer au vaccin contre la rougeole et au vaccin contre la rubéole (vaccin ROR). On peut aussi l'administrer seul aux adolescents ou aux jeunes adultes sans antécédents connus d'oreillons. En pratique, le ROR doit être fait entre 12 et 14 mois et 1 rappel entre 3 et 6 ans.
|
|
|
|
|
